目前关于PGD在IVF中应用的争议不在于它的可行性,而在于该技术的准确性及可靠性。卵母细胞及胚胎非整倍体的高发生率提示,如果不对染色体异常的胚胎进行检测及丢弃,那么将有50%的可能性植入异常胚胎,而这些胚胎注定会在种植或后续的发育中停止发育。因此,除了通过避免移植非整倍体胚胎而提高预后差IVF患者的临床结局方面所带来的显而易见的优点外,在目前应用的形态学标准选择胚胎的方法基础上纳入非整倍体的胚胎筛选技术,PGD技术将会提高整体医疗水平。或许在将来不应用上述改良技术的IVF中心将会被淘汰,因为患者不愿意植入有50%的可能出现染色体异常的胚胎。大部分染色体异常的胚胎将会在植入前就会停止发育,而只有十分之一的妊娠来源于染色体异常的胚胎。
坤和助孕集团介绍到,如未进行染色体检测,则可能移植非整倍体胚胎,会导致那些预后不良的IVF患者种植、妊娠失败或自然流产等临床结局。鉴于非整倍体检测能通过减少自然流产率,从而改善妊娠结局,不论是对高龄,还是对反复种植失败的IVF患者、复发性自然流产的患者,该项检查的应用均具有重要的临床意义。尽管仍需要随机对照研究来进一步确定通过整倍体合子的预先筛选移植胚胎的临床效果,但目前的数据已经提示了预先筛选的卵子、胚胎与临床结局之间具有相关性。另外,PGD仍是一个高度复杂的检测工程,所涉及的对卵母细胞或胚胎的活检技术必须按最高的标准进行操作,否则将会对后续的胚胎发育产生不良的影响。同样,鉴于应用于单细胞的FISH技术本身的局限性,也要求操作者具有娴熟的技能和丰富的经验。
因此,最近一些关于非整倍体检测对改善辅助生殖结局无益的报道可能源于方法学的缺陷。在部分报道中是取出两个卵裂球进行检测的,这肯定在某种程度上降低了活检胚胎的植入能力,这种潜在的危害就算是选出了整倍体的胚胎也是无法弥补的。即使这些研究中PGD与非PGD两组的临床结局没有区别,但考虑到PGD组的第3天胚胎失去两个卵裂球对发育潜能的不良影响,也可说明提前筛选非整倍体胚胎是有益处的。然而,如在不考虑这些技术细节情况下,这些资料会被错误理解为PGD无法改善妊娠结局。此外,这种检测无益的结论也可能是由于该方法仅排除了几个关键性染色体的异常,或者是由于低效率的检测方法导致超过10%的错误率,而这些错误将直接影响胚胎的正确选择,甚至将发育潜能正常的胚胎排除在移植范围之外。
鉴于上述方法学的缺陷,这些数据不能被理解为提倡移植不经非整倍体检测的胚胎,这也说明植入染色体异常的胚胎是预后不良的IVF患者种植率低的主要原因,也说明了未进行PGD检测的患者自然流产率高的原因。通过对预后不良的、未行PGD检测 的IVF患者的妊娠产物的检测,发现染色体非整倍体的发生率高,也证实了以上的结论。
以上积累的经验已明确说明:为了达到预期结果,该项检测应在不损害胚胎活力的条件下严格按照目前的标准执行。换而言之,非整倍体检测应用的益处毫无争议,最主要的问题是它的安全性及可靠性,相信在不久的将来一定会有所突破。
在缺乏设计合理的随机对照研究所提供的充分的数据情况下,假如以患者既往的辅助生殖治疗过程作为研究PGD效果的对照,通过比较同一个患者接受和不接受PGD治疗的结局,证实了PGD的有益作用。在两个大样本的研究中,对纳入的500多对夫妇比较了PGD前后的种植率、自然流产率及活产率。结果发现接受PGD后,种植率提高了5倍,自然流产率下降了3倍,最终活产率增加了两倍,这些结论充分说明对预后差的IVF患者,PGD的改善临床结局的作用是显而易见的。对于染色体易位的患者而言,PGD的作用就更明显了。行PGD后种植率可高达61.6%;自然流产率可降低6倍(87.8%降至15.6%);活产率可从11.5%升至79.4%。
综上所述,目前IVF常规中基于形态学标准的筛选胚胎方法并不适合预后差的IVF患者。除了获得一次不良妊娠的风险极高外;还会大大降低这些患者妊娠的几率,尤其是在目前将移植胚胎数目限制到2个的趋势下,其实也就平均只有一个胚胎有可能继续发育并完成妊娠过程。
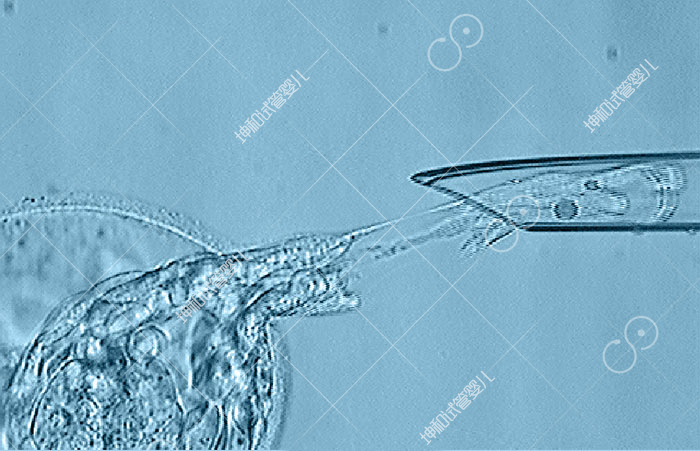
坤和集团有限公司是一家针对产前健康咨询、生育力保障计划、美国第三代试管婴儿(IVF)、基因检测等一站式专业生殖健康服务机构,集团引入美国PacGenomics全套的IVF解决方案,并进行专业技术培训,同时通过专家组的现场指导,并结合24小时不间断的技术支持,旨在建设亚洲地区最顶级的生殖实验室,替千万有需求的家庭完成夙愿。

